妊娠→不妊症の原因→検査→治療を流れで理解しましょう
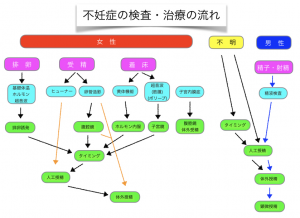
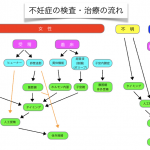
大まかな原因・検査・治療の流れです。この後の解説を読みながら、この絵を見返してみてください。
では最初に妊娠するまでの流れを理解しましょう。妊娠するまでのどこかに異常があると妊娠しにくなります。異常がないかを調べるために検査をして、わかった異常(原因)に対しての治療を考えます。この流れをわかりやすく解説していきます。
妊娠するまでの道のり
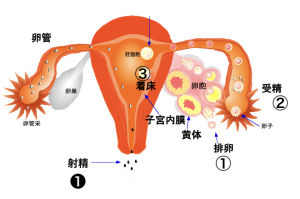
始まりは女性の排卵①と男性の射精❶ですね。
卵巣に排卵する卵子が入った袋(卵胞といいます)ができて、排卵に向けてだんだん袋が大きくなってきます。袋の中には水が貯まっています。袋の大きさが22~23mmを超えたところで袋が破れて排卵①します。
生理の周期が28日の人はだいたい生理の14日目くらいに排卵しています。
覚えておいてください
生理の○○日目というのは生理が始まった日から数えた日付です。始まった日が1です。
生理の周期が28日ということは始まった日から29日目に次の生理が始まるということです。

あまり細かく考える必要はありません。出血が始まった日が1でいいです。出血したのが夜だったとしてもです。なかには4~5日少しの出血があってから多くなる人もいます。この場合は、多くなった日を2日目と考えればいいと思います。
オススメは基礎体温をつけることです。基礎体温が高温期から低温期になったところで生理が始まるので、体温が下がっていれば生理が始まっていると考えていいです。
排卵した卵子は卵管采と呼ばれる卵管の先端に捕まえられて卵管の中に入ります。
膣の中に射精❶された精子は子宮の中を通って卵管へ向かいます。
ここで重要なのが頸管粘液です。頸管粘液は子宮の入り口から出るもので、排卵日前に増えてきて透明でドロっとした感じになります。この頸管粘液があると精子が子宮の中に入って行きやすくなります。
精子と卵子が卵管で出会って受精②します。
受精卵は細胞分裂を繰り返しながら卵管の中を進んでいき、受精5~7日後に子宮の中にたどり着いて着床③(受精卵が子宮に着くこと)します。この時、子宮の中(子宮内膜といいます)は排卵後に卵巣から出てくるプロゲステロンというホルモンの作用で、着床しやすい状態に変化しています。
これで妊娠が成立です。
排卵日頃にタイミングを合わせるようにした場合、1回で妊娠する確率は20%くらいです。半年で50%、1年で90%の女性が妊娠すると言われています。
しかし、以上の流れのどこかに問題があると妊娠しにくくなるのです。
不妊の原因
ではこの妊娠のプロセスをもとに不妊の原因を考えてみましょう。
男性側の原因
❶射精(精子)
精子の数が少ない・動きが悪い、射精できないなどが原因になります。
女性側の原因
①排卵
脳視床下部→脳下垂体→卵巣という女性ホルモンの流れに異常があると排卵が起きなくなります。
多嚢胞性卵巣症候群という体質だと、排卵が起きにくいことがあります。
排卵が起きにくい原因 〜生理不順の方へ産婦人科医が解説します
②受精
- 卵管がつまっているなど卵管の働きが悪い
- 卵子の質の低下
などが受精できない原因となります。
- 精子が少ない・動きが悪い
- 頸管粘液の状態が悪い
というのも受精できない原因になりますね。
③着床
- 子宮筋腫がある
- 子宮の中にポリープがある(子宮内膜ポリープ)
- 着床の環境を整えるホルモン(黄体ホルモン)の異常
などが着床をさまたげる原因となります。
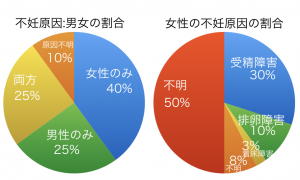
日本産科婦人科学会やWHOが調べた不妊症の原因お割合です。
原因不明の割合は私の病院では10%より多く20%くらいです。
不妊の検査
ここまでで妊娠のプロセスとそれをさまたげる原因がわかりました。
では、その原因を調べる検査にはどのようなものがあるでしょうか。
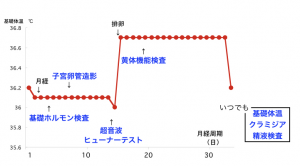
検査は生理の時期によって行うタイミングが決まっているものが多くあります。
ですので一通りの検査をするのに順調にいって1ヶ月かかります。
男性の検査
❶射精(精子)
精子の数、動きを調べるのが精液検査です。
精子の正常値
- 精液量:1.5ml以上
- 精子数(濃度):1ml中に1500万以上
- 総精子数:3900万以上(精液量×精子数)
- 精子運動率:40%以上
- 総運動精子数:1560万以上(総精子数×運動率)
- 正常形態精子率:4%以上
精液検査は一度結果が悪くてもがっかりしないでください。産婦人科医が解説
女性
①排卵
基礎体温 基礎体温をつけるとわかること
- いつ排卵したか
- 着床に必要な黄体ホルモンは十分か
- 妊娠したか
- この出血は生理なのか
いろんなことがわかるので、基礎体温をつけることをオススメします。
生理の周期が39日以上だと、希発月経となり排卵誘発の治療を考える必要があります。
妊活はじめの一歩は基礎体温
基礎ホルモン検査 生理が始まってから3日目から5日目の間くらいに採血をします。
- エストロゲン(卵胞ホルモン) いわゆる女性ホルモンです。卵巣から出ます。
- FSH(卵胞刺激ホルモン) 脳下垂体から出ます
- LH(黄体刺激ホルモン) 脳下垂体から出ます
- プロラクチン(乳汁分泌ホルモン) 脳下垂体から出ます
|
正常範囲 |
高い時 |
低い時 |
|
|
エストロゲン |
15~70pg/mL |
排卵の頃 |
卵巣が働いていない |
|
FSH |
5~15mIU/L |
更年期に近い状態 |
視床下部、下垂体の異常 |
|
LH |
2~7mIU/L |
更年期に近い状態 多嚢胞性卵巣症候群 |
視床下部、下垂体の異常 |
|
プロラクチン |
15ng/mL以下 |
排卵が起きにくい可能性 下垂体腫瘍 |
基礎ホルモンでは普通LHよりFSHの方が高いのですが、LHの方が高い場合は多嚢胞性卵巣症候群の可能性があります。
妊活に必要なホルモンの話~排卵を知るのに重要なLHサージ
超音波検査
排卵日前に超音波(膣からの)で卵胞の大きさを確認します。卵胞の大きさが22~23mmになっていれば排卵が近いことがわかります。ただし、卵胞がどのくらいの大きさになってから排卵するかは、個人差あるいは同じ人でもその月によって違ってくるので、卵胞が23mmだったとしても、今日排卵するか、明日か、あさってかは正確にはわかりません。
排卵日前には卵巣だけでなく子宮内膜を見るのも重要です。受精卵が着床する場所です。排卵前には卵胞から出てくるエストロゲンの働きで、子宮内膜が厚くなってきます。排卵時に8mm以上あればOKです。6mm以下だと妊娠しにくいとされています。
②受精
子宮卵管造影
子宮の入り口から子宮の中に管をいれて、子宮の中に造影剤(レントゲンに写る液体)を注入して、造影剤が卵管を通ってお腹の中まで流れていくか、レントゲンを見ながら確認します。
子宮の中や卵管が刺激されるのでかなり痛い場合が少なからずあります。
妊活で一番痛い検査が子宮卵管造影です
クラミジア検査
卵管や子宮にクラミジアが感染していると卵管がつまるなど卵管の働きが悪くなることがあります。
妊活の強敵クラミジア--自分だけ治療してもダメです
性交後検査(ヒューナー・テスト)
性交の9~24時間後に子宮の入り口の頸管粘液の中に元気な精子がいるか見る検査です。排卵日1~2日前くらいに検査をします。
頸管粘液の中だと精子は36~48時間動き続けることができます。排卵日ころでないと頸管粘液が少ないので元気に動いている精子は見当たらないことになってしまします。
実際に卵管の中でちゃんと受精しているかどうかは、お腹の中で起こっていることなので確認のしようがありません。検査の限界になります。最終的に体外受精を行ってみれば、ちゃんと受精しているのか確認できます。
たとえば、卵子の質が悪くて受精しない場合、卵子の質は通常の検査では診断することができないので、体外受精で取り出した卵子を見たり、受精の状況を確認することでのみ診断することができます。
③着床
黄体機能検査
着床の時期、すなわち排卵後(基礎体温が高温になってから)5~7日目に採血でホルモンの検査をします。
- エストロゲン(卵胞ホルモン) いわゆる女性ホルモンです。
- プロゲステロン(黄体ホルモン)子宮内膜に受精卵が着床しやすい環境を整えるホルモンです。
妊活にとって意外と重要なのが子宮内膜
超音波
子宮筋腫や子宮内膜ポリープがないか検査します。
不妊症の治療
検査で原因が見つかったら原因に合わせた治療を行います。
男性
❶射精(精子)
精子の数が少なかったり、運動率が悪ければ人工授精をすることを考える必要があります。
極端に少ない場合は体外受精→顕微授精になります。
女性
①排卵
排卵が毎月順調に起こっていない場合は排卵誘発剤を使います。まずは飲み薬、効果がなければ注射を使います。
②受精
卵管造影で卵管の通りが確認できないときにどうするか。手術で卵管の通りを回復させるか、体外受精に進むかになります。手術は腹腔鏡というカメラで見ながら小さな傷でやる方法を使います。手術をやっても治せなかったというケースも少なからずあるので、卵管がつまっている場所や程度、年齢などをふまえて相談して治療方針を決めることになります。
手術はせずにすぐに体外受精に進むことも多いです。
ヒューナーテストの結果が悪い時は、人工授精で子宮の中に元気な精子を送り込んで妊娠するようにします。
③着床
排卵後の黄体ホルモンが低い場合は、排卵後に黄体ホルモンを内服して補充します。
子宮の中に突出するような筋腫やポリープがある場合、子宮鏡という子宮の入り口からカメラを入れて中から削り取る手術を行います。
原因不明
いろいろ検査しても、10〜20%は原因が見つかりません。これは原因がないというわけではなく、今できる検査では見つけることのできない原因がある可能性があります。たとえば、卵子の質の低下による受精障害などです。
原因が見つからない場合は

というようにステップアップしていきます。
同じ治療を4~6回やっても妊娠しないときは次へのステップアップを考えます。
自分で長い間タイミングを合わせていたが妊娠しなかった、年齢が高いなどの場合はタイミング療法はスキップして先に進みます。
まとめ
「妊娠のしくみー不妊の原因ー検査ー治療」を関連付けて考えると、頭の中に入りやすいのではないでしょうか。
時々この記事を見返して頭の中を整理してください。
この記事で解説したもの別記事で詳しく解説しているものが多いのでそちらも見てください。